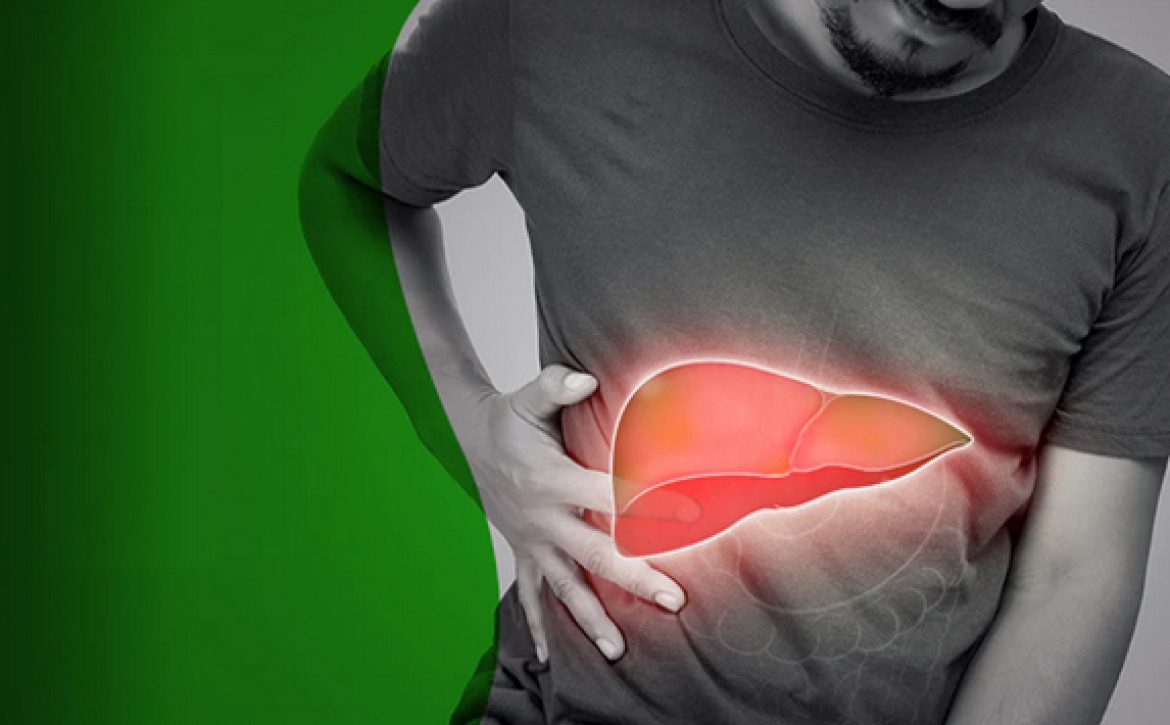
بیماری کبد چرب
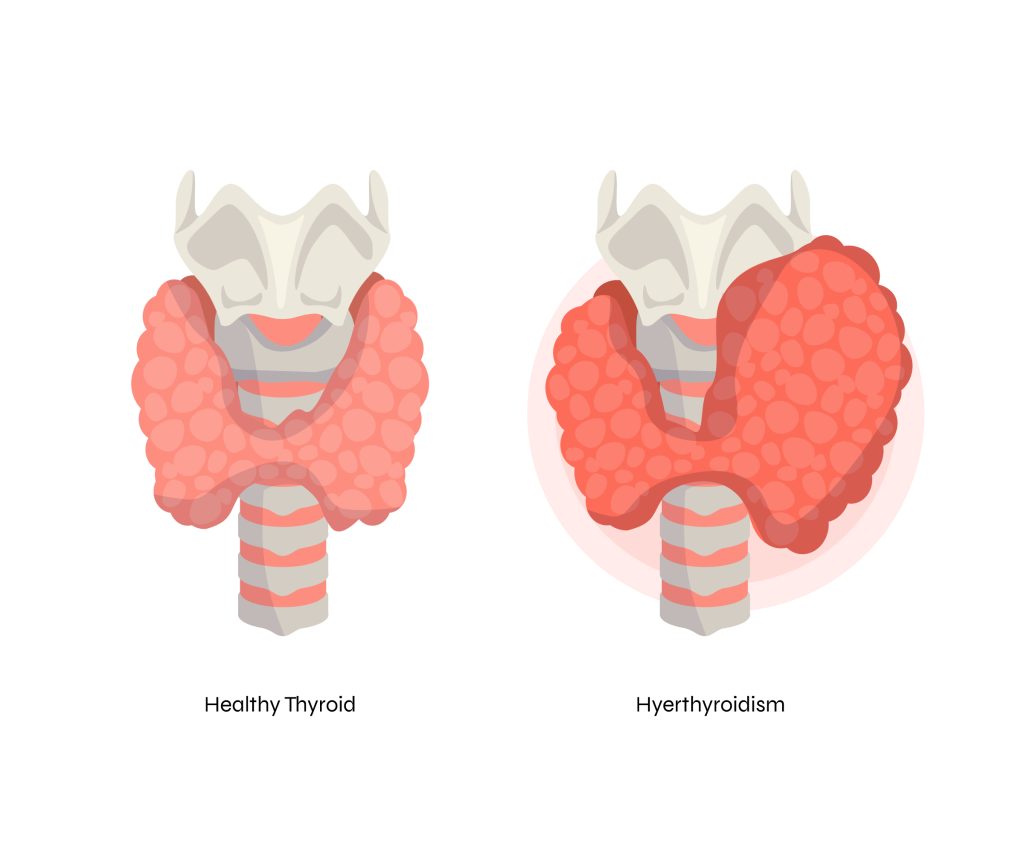
بیماری کبد چرب همان طور که از اسم آن پیداست، زمانی که چربی بیش از حد طبیعی در کبد تجمع کند، به وجود می آید. کبد در بدن یک فرد سالم به از بین بردن سموم کمک میکند و آنزیم گوارشی صفرا را تولید میکند. اگر کبدی دارای ۵ الی ۱۰ درصد چربی باشد، کبد چرب نامیده میشود. کبد چرب موقعیتی مخرب در بدن فرد ایجاد میکند و در اغلب مواقع، هیچ علامت هشدار دهندهای ندارد.
کلینیک شبانه روزی نوید سلامت، واقع در شرق تهران، با ارائه خدمات تخصصی پزشکی دوستدار و همراه سلامتی شماست.
نارسایی کبد
کبد چرب به این دلیل ایجاد می شود که بدن چربی اضافی تولید می کند یا نمی تواند چربی تولید شده را متابولیزه کند. این چربی اضافی در کبد ذخیره شده و منجر به بیماری های مختلف در کبد می شود. این بیماری ها شامل التهاب کبد (هپاتیت)، تشکیل اسکار در کبد، فیبروز کبد و همچنین مشکلات جدی سلامتی است که می تواند به سیروز و حتی نارسایی کبد در مراحل بعدی برسد.
تجمع چربی در کبد
تجمع چربی می تواند دلایل مختلفی داشته باشد. به همین دلیل، هیچ پاسخ واحدی برای این سوال که علت کبد چرب چیست وجود ندارد. کبد چرب مرتبط با الکل را می توان در افرادی که از الکل استفاده می کنند مشاهده کرد، اما در افرادی که الکل مصرف نمی کنند کبد چرب ممکن است به دلایلی مانند چاقی، قند خون بالا در خون، مقاومت به انسولین، تری گلیسیرید بالا، چربی و کلسترول ایجاد شود.
بارداری، هپاتیت C، عفونت ها، عوارض جانبی داروها، قرار گرفتن در معرض مواد سمی و استعداد ژنتیکی نیز در مواردی می تواند از عوامل ایجاد کبد چرب باشد. کبد چرب اساسا به دو گروه تقسیم می شود؛
- کبد چرب الکلی (AFLD)
- کبد چرب غیر الکلی (NAFLD)
اثر مخرب الکل
مصرف الکل اثرات منفی بسیاری دارد که مهم ترین آن، بیماری کبد چرب الکلی است. بیش از 90 درصد از کسانی که الکل مصرف می کنند دچار کبد چرب می شوند. 10 تا 35 درصد از این افراد ممکن است به هپاتیت مرتبط با الکل نیز مبتلا گردند. بنابراین مصرف الکل یکی از اصلی ترین عوامل در بروز کبد چرب و سایر بیماری های کبدی است. نوشیدن الکل که می تواند بین 40 تا 80 گرم در روز باشد، یک عامل خطر مرزی برای ایجاد آسیب شدید کبدی در نظر گرفته می شود.
کبد چرب غیر الکلی
کبد چرب در افرادی که الکل مصرف نمی کنند نیز دیده می شود. استئاتوهپاتیت غیر الکلی (NASH) یک نوع تهاجمی کبد چرب است و می تواند باعث نارسایی کبد گردد. همچنین ممکن است با چاقی، فشار خون بالا، دیابت نوع 2 و سندرم متابولیک همراه باشد.
کبد چرب در 4 مرحله ایجاد می شود اما در مرحله اول هیچ علامتی رخ نمی دهد. در برخی موارد التهاب، ممکن است در مرحله دوم رخ دهد. کبد و سایر بافت ها در مرحله سوم و آخر که فیبروز نیز نامیده می شود، آسیب می بینند.
معایب بیماری کبد چرب
کبد چرب یک بیماری مزمن است و زمانی که چربی بیش از حد در کبد تجمع مییابد، رخ میدهد. این بیماری ممکن است هیچ علامتی نداشته باشد و در برخی افراد ممکن است علائمی مانند خستگی، درد شکم، تورم شکم و کاهش اشتها را نشان دهد. برخی معایب کبد چرب عبارتند از:
- افزایش خطر ابتلا به دیابت نوع 2، بیماری قلبی و سکته مغزی
- خطر ابتلا به التهاب کبد (هپاتیت)
- افزایش خطر ابتلا به سرطان کبد
- کاهش عملکرد کبد و در صورت تشدید، خطر تبدیل شدن به سیروز کبد
- افزایش خطر بروز بیماریهای روانی مانند افسردگی و اضطراب
- تأثیر بر عملکرد کیفیت زندگی و عدم توانایی انجام فعالیتهای روزمره
- تأثیر بر عملکرد جنسی
- اختلالات گوارشی مانند سوء جذب مواد مغذی، نفخ، دل درد و دیسپپسی.
لازم به ذکر است که افرادی که دچار کبد چرب می شوند و زودتر به درمان می پردازند، میتوانند خطرات این بیماری را کاهش دهند و زندگی سالمتری را تجربه کنند.
علائم کبد چرب
کبد چرب معمولا بدون علامت است، به خصوص در مراحل اولیه ممکن است هیچ علامتی دیده نشود و تنها با تشخیص پزشک با توجه به موارد موجود در شرح حال، تشخیص داده شود. همانطور که بیماری پیشرفت می کند، می تواند باعث ایجاد فشار و درد خفیفی در قسمت فوقانی راست شود، که نیازی به استفاده از مسکن ندارد، اما بیمار وجود آن را دائما احساس می کند.
کبد چرب با علائمی که روی پوست دارد می تواند باعث خارش، قرمزی و پوسته پوسته شدن پوست شود. جدای از این، علائم زیر ممکن است بسته به درجه بیماری رخ دهد؛
- بی اشتهایی
- کاهش وزن
- ضعف و خستگی
- تهوع و استفراغ
- زردی
- معده درد
- تورم در شکم
درمان کبد چرب
درمان کبد چرب، شامل موارد زیر می شود:
- کاهش وزن برای درمان کبد چرب
- کاهش چربی و کربوهیدرات غذا
- استفاده از امگا ۳ موجود در ماهیهای چرب مانند سالمون و ساردین
- استفاده از امگا ۳ موجود در منابع گیاهی شامل بذرکتان، شاهدانه، گردو، روغن زیتون، آجیلها
- مصرف روزانه یک گرم مکمل روغن ماهی
- محدود کردن چربیها و خودداری از مصرف چربیهای اشباع شده
- مصرف پروتئین های دریایی و مرغ و گوشت فاقد چربی و پروتئین های گیاهی
- رژیم غنی و سرشار از میوه و سبزیجات
- استفاده از غلات کامل و برنج قهوهای
- خودداری از مصرف شیرینیجات آماده و نوشیدنیهای قندی
- استفاده از روغنهای مایع کانولا و زیتون برای پخت و پز
- ورزش منظم
- کنترل استرس و فشارهای عصبی
- قطع مصرف الکل، سیگار و انواع مخدرها
- استفاده از داروی گیاهی برای چربی کبد
اهمیت نقش کبد در بدن
کبد به پاکسازی اجزای مضر مانند داروها و الکل در خون کمک می کند. کبد به تمیز کردن آنزیم ها و پروتئین ها و همچنین ذخیره عناصر منعقد کننده خون و در نتیجه پاکسازی خون و پاکسازی ریه کمک می کند. مصرف بیش از حد برخی مواد می تواند باعث آسیب کبدی شود. بنابراین باید از مصرف الکل، سرخ کردنی ها، چربی ها و مصرف زیاد نمک و شکر پرهیز کرد. کبد اندام بسیار مهمی در بدن انسان است. کبد عضوی است که در پاکسازی خون و پاکسازی ریه نقش بسیار مهمی دارد. علاوه بر این، کبد اجزای غذایی مفید برای بدن انسان را تنظیم می کند تا بدن بتواند از آن استفاده کند. پاکسازی کبد چرب در این زمینه بسیار مفید است. برای پاکسازی و بازسازی کبد، مصرف غذاهای مناسب، تغذیه سالم و مصرف زیاد غذاها ضروری است.
چند ماده موثر در درمان کبد چرب
قهوه
مصرف حداکثر سه فنجان قهوه در طول روز از کبد محافظت و آن را پاکسازی می کند.
چای سبز
دمنوش های گیاهی می توانند برای پاکسازی کبد چرب بسیار موثر باشند. کبد چرب یک بیماری است که با داروهای گیاهی قابل درمان است. با مصرف 3 بار چای سبز در روز می توانید به عملکرد بهتر کبد، پاکسازی خون و پاکسازی ریه کمک می کند.
چای بابونه
چای بابونه برای کسانی که مشکلات کبد چرب دارند بسیار مفید است. زیرا چای بابونه با آنزیم ها و ارزش غذایی خود باعث ترمیم کبد شده و از هر گونه آسیب به کبد جلوگیری می کند.
دلایل اصلی ابتلا به کبد چرب
در این قسمت به بررسی چند دلیل که جزو دلایل اصلی ابتلا به کبد چرب هستند، می پردازیم..
اضافه وزن:
چربی اضافه در بدن به خصوص دور شکم و پهلوها سبب ایجاد کبد چرب می شود. به طور کلی درصد بالایی از افراد چاق ( 30 تا 90 درصد ) به کبد چرب غیرالکلی مبتلا هستند که هرروزه بر تعداد آنها افزوده می شود. در عین حال عدم تحرک که باعث تجمع بیش از حد چربی در بدن می شود و سوخت و ساز را کم می کند، از دیگر دلایل ابتلا به کبد چرب است.
رژیم غذایی ناسالم:
سوءتغذیه و در عین حال استفاده بیش از حد از غذاهای چرب و موادغذایی با قند بالا، از دیگر دلایل اصلی ابتلا به این بیماری به حساب می آیند.
مقاومت به انسولین:
زمانی که سلولهای ماهیچهای، چربی و کبد به انسولین پاسخ مناسبی ندهند و گلوکز خون را ذخیره و جذب نکنند، مقاومت به انسولین به وجود می آید. اکثر افراد مبتلا به کبد چرب، مقاومت به انسولین نیز دارند.
دیابت نوع 2:
درواقع نمی توان گفت که دیابت باعث کبد چرب در افراد می شود اما از آنجایی که دیابت همراه با مقاومت به انسولین و چاقی است، احتمال ابتلا به کبد چرب در این افراد را بالا می برد. طبق مطالعات بدست آمده، 50 تا 70 درصد افراد دارای دیابت نوع 2، مبتلا به کبد چرب هستند.
عوارض بیماری کبد چرب
همانطور که گفته شد، بیماری کبد چرب پیش زمینه ای برای ایجاد بیماری های خطرساز و مرگ آفرین دیگری است. از جمله این موارد می توان به سندروم متابولیک اشاره کرد که مجموعه ای از چندین اختلال مختلف است که درنهایت منجر به تاثیرات منفی روی اعضای حیاتی بدن مثل قلب، عروق و سیستم عصبی می شود.
اختلالات سندروم متابولیک شامل چربی بالای دور کمر ، قند خون بالا، فشارخون بالا و سطوح غیرطبیعی کلسترول یا تری گلیسیرید می باشد که هرچه تعداد این اختلالات در کنار یکدیگر بیشتر شود، احتمال سکته قلبی و عروقی هم زیادتر می شود. فراموش نکنید که این بیماری به مرگ خاموش معروف است چرا که حجم بالایی از افراد مبتلا به کبد چرب، بر اثر سکته قلبی و عروقی در سنین پایین از دنیا می روند.
بیماری های مرتبط با کبد چرب
سه عامل اصلی بیماری کبد چرب یعنی چاقی، دیابت و افزایش سن، منجر می شوند که این بیماری پیشرفت کند و به سمت سیروز کبدی پیش برود. علائم این بیماری یعنی خونريزي گوارشي، اغماي كبدي، تورم شكم ناشي از احتباس مايع و بدخيمي سلول كبدي، در مواقع حادتری منجر به سرطان کبدی می شوند که امکان درمان را بسیار پایین می آورند. همچنین مقاومت به انسولین نیز یکی از عوارض خطرناک و جدی بیماری کبد چرب است که منجر به خطرات زیادی می شود.
سخن پایانی
نکته بسیار مهم درمورد کبد چرب این است که درمان این بیماری را جدی بگیرید و در مراحل اولیه برای پاکسازی و درمان کبد چرب، اقدام کنید.
با مراجعه به کلینیک شبانه روزی نوید سلامت، واقع در شرق تهران، از خدمات تخصصی پزشکی در زمینه درمان کبد چرب بهره مند شوید.